Атопический дерматит
Атопический дерматит возникает чаще всего в раннем детском возрасте на фоне отягощенной наследственности (у мамы или папы были проявления аллергии) в связи с нерациональным питанием, интоксикациями, обменными нарушениями, расстройствами нервной и эндокринной систем, но может сформироваться и в зрелом возрасте.
Признаки атопического дерматита
Ведущим признаком атопического дерматита является сильный зуд. Кожа при атопическом дерматите, особенно в период “дремлющего течения” (ремиссии), отличается сухостью и шелушением. Кожа туловища и разгибательных поверхностей конечностей покрыта блестящими, телесного цвета бляшками.
В период “дремлющего течения” единственными минимальными проявлениями атопического дерматита могут быть едва шелушащиеся пятна или трещины в области прикрепления мочки ушной раковины. Кроме того, такими признаками могут быть заеды в углах рта, срединная трещина нижней губы, а также шелушение и покраснение верхних век.
Синева под глазами, бледность кожи лица с землистым оттенком могут быть важными признаками атопической личности.
Кожа при атопическом дерматите:
Течение атопического дерматита
В течении атопического дерматита (в зависимости от особенностей в различные возрастные периоды) условно можно выделить три фазы заболевания – младенческую, детскую и взрослую.
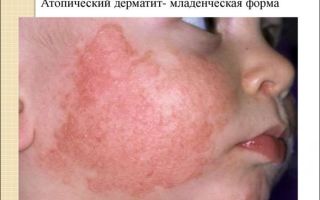
Младенческая фаза атопического дерматита обычно начинается с 7-8-й недели жизни ребенка. Высыпания располагаются главным образом на лице, поражая кожу щек и лба. Постепенно появляются изменения на разгибательной поверхности голеней, плеч и предплечий.
Нередко поражается кожа ягодиц и туловища. Детская фаза атопического дерматита начинается после 18-месячного возраста и продолжается до подросткового периода.
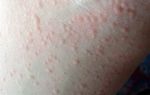
Высыпания атопического дерматита на ранних этапах этой фазы представлены красными, отечными пятнами, склонными к образованию сплошных очагов поражений. В результате расчесoв очаги поражений покрываются корочками.
Высыпания располагаются главным образом в локтевых и подколенных сгибах, на боковых поверхностях шеи, верхней части груди и кистях. Со временем у большинства детей кожа очищается от высыпаний, и остаются пораженными лишь подколенные и локтевые cгибы.
Взрослая фаза атопического дерматита наступает в подростковом возрасте. Излюбленное расположение атопического дерматита – верхняя часть туловища, шея, лоб, кожа вокруг рта, сгибательная поверхность предплечий и запястья. При тяжелом течении атопический дерматит может принять распространенный характер (по всему телу).
Наблюдения указывают на роль наследственности в передаче болезненных признаков от родителей детям. Так, от отца–аллергика признаки аллергии у ребенка развиваются в 40–50% случаев, от матери – в 60–70%. Если оба родителя являются носителями атопии, то частота развития заболевания у ребенка достигает 80%. (Мазитов Л.П. 2001).
У определенного числа детей формируется скрытая аллергизация, которая реализуется в виде атопического дерматита в возрасте 19–20 лет. Наследуется не болезнь, а совокупность генетических факторов способствующих формированию в организме аллергии (Феденко Е.С. 2001).
В формировании атопического дерматита большое значение имеет функциональное состояние желудочно–кишечного тракта.
Риск развития пищевой аллергии возрастает в связи с несоблюдением рационального питания беременной женщины, детей первых месяцев жизни, находящихся на искусственном вскармливании.
Так, у детей первого года жизни частой причиной развития атопического дерматита являются куриные яйца, белки коровьего молока, злаков.
Усугубляется течение атопического дерматита развитием дисбактериоза кишечника , в связи с бесконтрольным приемом антибиотиков, гормонов, наличием очагов хронической инфекции, аллергических заболеваний (астма , ринит ), дисметаболических нефропатий , паразитов .
Лечение атопического дерматита
Важным направлением в лечении атопического дерматита является создание оптимального психоэмоционального окружения. Необходимо учитывать, что эмоциональный стресс может провоцировать зуд.
Диета при атопическом дерматите
Из питания при атопическом дерматите необходимо прежде всего исключить: мясные и рыбные бульоны, жареное мясо, шоколад, какао, цитрусовые (лимоны, мандарины, апельсины, грейпфруты), землянику, черную смородину, дыню, мед, гранаты, орехи, грибы, рыбную икру, пряности, копчености, консервированные и другие продукты, содержащие добавки консервантов и красителей.
Целесообразно добавление в пищевой рацион растительного масла (подсолнечное, оливковое и др.) до 30 г в сутки в виде приправ к салатам. Назначается витамин Ф-99, содержащий комбинацию линолевой и линоленовой кислот, или в высоких дозах (4 капсулы 2 раза в день), или в средних (1-2 капсулы 2 раза в день). Препарат особенно эффективен у взрослых.
Медикаментозное лечение атопического дерматита
Медикаментозное лечение атопического дерматита должно проводиться строго индивидуально и может включать транквилизаторы, антиаллергические, противовоспалительные и дезинтоксикационные средства.
Следует отметить, что при лечении атопического дерматита предложено большое количество методов и средств (гормоны, цитостатики, интал, аллергоглобулин, специфическая гмпосенсибилизация, ПУВА-терапия, плазмаферез, акупунктура, разгрузочно-диетическая терапия и др.).
Однако наибольшее значение имеют в практике медикаменты, оказывающие противозудный эффект, – антигистаминные препараты и транквилизаторы.
Антигистаминные препараты назначают для снятия зуда и отечности при кожных проявлениях, а также при атопическом синдроме (астма , ринит ).
Применяя ежедневно антигистаминные препараты первого поколения (супрастин, тавегил, диазолин, феркарол), необходимо помнить, что к ним развивается быстрое привыкание. Поэтому эти препараты следует менять каждые 5-7 дней.
Проникая через кровь в ткань мозга, препараты первого поколения вызывают успокаивающий эффект, поэтому их не следует назначать учащимся, водителям и всем тем, кто должен вести активный образ жизни, так как снижается концентрация внимания и нарушается координация движений.
Препараты второго поколения – лоратодин (кларитин), астемизол, эбостин, цетиризин, фексофенадин.
Гормоны применяются ограниченно и при распространенных процессах, а также нестерпимом, мучительном зуде, не устраняемом другими средствами. Гормоны (лучше метипред или триамцинолон) даются на несколько дней для снятия остроты приступа с постепенным снижением дозы.
При распространенности процесса и явлений интоксикации применяется интенсивная терапия с использованием внутривенных средств (гемодез, реополиглюкин, полийонный раствор, физиологический раствор и др.). Хорошо зарекомендовали себя гемосорбция и плазмаферез (специальные методы очистки крови).
В лечении упорного атопического дерматита весьма полезным вспомогательным методом может оказаться световая терапия. Ультрафиолетовый свет требует всего 3-4 процедуры в неделю и имеет мало побочных эффектов.
При присоединении инфекции применяются антибиотики широкого спектра. Назначаются эритромицин, рондомицин, вибрамицин в течение 6-7 дней. В детском возрасте препараты тетрациклинового ряда (тетрациклин, доксициклин) назначаются с 9 лет. Осложнение атопического дерматита герпетической инфекцией является показанием к назначению ацикловира или фамвира в возрастных дозировках.
В терапию атопического дерматита необходимо включать, особенно у детей, ферментные препараты (абомин, фестал, мезим-форте, панзинорм) и различные зубиотики (бифидумбактерим, бактисубтил, линекс и др.). Эубиотики лучше назначать по результатам микробиологического исследования кала на дисбактериоз.
Хороший эффект оказывает и назначение антиоксидантов, особенно аевита и веторона.
Наружное лечение проводится с учетом остроты воспалительной реакции, распространенности поражения, возраста и сопутствующих осложнений местной инфекцией.
В острой стадии, сопровождающейся мокнутием и корками, применяются примочки, содержащие противовоспалительные, дезинфицирующие препараты (например, жидкость Бурова, настой ромашки, чая). После снятия явлений острого воспаления применяют кремы, мази и пасты, содержащие зудоуспокаивающие и противовоспалительные вещества (нафталанская нефть 2-10%, деготь 1-2%, ихтиол 2-5%, сера и др.).
Широкое применение в наружной терапии получили гормональные препараты. Среди них можно назвать целестодерм (крем, мазь), целестодерм с гарамицином и тридерм (крем, мазь), элоком и адвантан.
Профилактика обострения атопического дерматита
Кожа больных с атопическим дерматитом из-за ее сухости и повышенной проницаемости становится чувствительной к увлажнению. В этой связи использование обычных сортов туалетного мыла нежелательно. Целесообразно применять нежные сорта мыла (типа Dove, Dial, Lowila, детское и т. д.).
Стиральные порошки, даже в небольших количествах остающиеся на свежевыстиранной одежде и белье, также могут оказывать раздражающий эффект. Поэтому некоторые авторы рекомендуют использовать «аллергенсвободные» стиральные порошки (типа Tide Free) и повторные циклы полоскания белья. Одежда не должна быть слишком тесной.
Кроме того, нежелательно носить шерстяные изделия.
Пот способен раздражать кожу больного с атопическим дерматитом, и, следовательно, необходимо чаще менять белье.
Определенное значение имеет и микроклимат в доме. Так, температура и влажность воздуха в помещении должны быть по возможности комфортными (постоянная температура 20-24°C и влажность 45-55%).
Больным с атопическим дерматитом можно рекомендовать занятия плаванием. При этом, однако, необходимо учитывать, что хлорсодержащие соединения и другие антисептики, используемые для обеззараживания бассейна, могут вызвать раздражение кожи. Обычно для того, чтобы убрать данный эффект, достаточно после занятий принять легкий душ.
Для устранения сухости кожи необходимо использовать питательные и смягчающие средства, причем наносить их на кожу следует достаточно часто, чтобы кожа оставалась мягкой в течение всего дня. Обязательна также обработка кожи питательными и смягчающими средствами после душа, а перед прогулками в ветреную и холодную погоду — защитными кремами и мазями.
Коррекция сопутствующих заболеваний включает обследование, выявление и лечение очагов хронической инфекции, паразитарных инвазий , дисбактериоза , восстановление корковой нейродинамики и вегетативных нарушений.
Прогноз течения атопического дерматита
Прогноз течения атопического дерматита и качество жизни больного во многом зависят от полученных им достоверных знаний о причинах развития высыпаний на коже, зуда, от тщательного выполнения всех рекомендаций врача и профилактики. Основные направления профилактики – это соблюдение режима питания, особенно беременным и кормящим матерям, грудное вскармливание детей.
Особое внимание следует обратить на ограничение воздействия вдыхаемых аллергенов, уменьшение контакта с химическими средствами в быту, предупреждение простудных и инфекционных заболеваний и обусловленное назначение антибиотиков.
При этапной противорецидивной терапии атопического дерматита рекомендуется санаторно-курортное лечение в Крыму, на Черноморском побережье Кавказа и Средиземноморье.
Оригинал статьи на сайте
Читать другие статьи на эту тему
Источник: https://belmed.by/mcdata/ill/allerdermatit.php
Атопический дерматит
… это заболевание, актуальность которого возрастает с каждым годом.
Атопический дерматит – это генетически обусловленное, хроническое, рецидивирующее иммуно-нейро-аллергическое заболевание кожи, которое клинически проявляется первично возникающим зудом, симпатергической реакцией кожи (белым дермографизмом), лихеноидными папулами (в младенчестве папуловезикулами) и лихенификацией (синонимы «атопического дерматита» – пруриго Бенье, конституциональная экзема и конституциональный нейродермит). Термин «атопия» (от греч. «атопос» – необычный, чуждый) впервые введен A.F. Соса в 1922 году для определения наследственных форм повышенной чувствительности организма к различным воздействиям внешней среды. В настоящий момент под термином «атопии» понимают наследственную форму аллергии, характеризующейся наличием реагиновых антител. Атопический дерматит составляет 20-30% всех аллергических заболеваний, в 70% случаев он предваряет развитие таких болезней как: бронхиальная астма, поллиноз, крапивница, отек Квинке, аллергический ринит. Заболеваемость атопическим дерматитом достигает 15 и более на 1000 населения и, по данным ВОЗ, растет во всем мире, что обусловливается неблагоприятной экологической обстановкой, загрязнением окружающей среды.
Этиология и патогенез атопического дерматита во многом остаются неясными. Одним из ведущих звеньев в развитии заболевания является генетическая предрасположенность.
Возникновение и хроническое течение атопического дерматита обусловливают наследственная предрасположенность, функциональные нарушения нервной системы, влияние неблагоприятных условий окружающей среды, психоэмоциональные расстройства и патология внутренних органов, обменные, нейрогуморальные, нейрососудистые нарушения, аллергическое состояние организма, нерациональное питание, различные интоксикации. Патогенетические механизмы атопического дерматита полиморфны и не противоречат, а скорее, дополняют друг друга.
Триггерными факторами окружающей среды, провоцирующими развитие атопического дерматита у предрасположенных к нему людей, являются:
• контактные раздражители и аллергены: мыла, растворители, одежда из шерсти, механические раздражители, детергенты, консерванты, ароматизаторы);
• ингаляционные триггеры: домашняя пыль, пыльца цветущих растений, плесень и перхоть человека и домашних животных);
• микробные агенты типа Staphylococcus aureus, Pityrosporum ovale, грибов рода Candida (могут не только повреждать кожный барьер, но и поддерживать уровень IgE посредством выработки так называемых суперантигенов, и таким образом, выступать в качестве триггерных факторов);
• пищевые сенсибилизирующие факторы: (чаще всего) яйца, молоко, морепродукты, цитрусовые, грибы, зерновые, арахис, рыба и бобовые (! наличие пищевой аллергии – прогностический показатель тяжелого течения атопического дерматита);
Важная роль в патогенезе атопического дерматита отводится:
• врожденной, генетически опосредованной ферментопатии пищеварительной системы, которая приводит к развитию выраженной эндогенной интоксикации и утяжеляет течение заболевания;
• дисфункции иммунной системы: ведущая роль отводится функциональному иммунодефициту, проявляющемуся снижением супрессорной и киллерной активности Т–системы иммунитета, дисбалансом продукции сывороточных иммуноглобулинов с увеличением уровня IgE, что обусловливает склонность организма к различным аллергическим реакциям и подверженность бактериальной и вирусной инфекциям;
• психоэмоциональному стрессу: более половины дерматологов и большинство больных убеждены в усугублении атопического дерматита под действием стресса; при этом влияние стресса на кожный процесс традиционно объясняется на основе психо-эндокрино-иммунологической модели атопического дерматита: у атопиков вследствие снижения реактивности гипоталамо–гипофизарно–надпочечниковой системы значительно притуплена стресс обусловленная реакция повышения уровня глюкокортикоидов в периферической крови, обладающих иммуно-супрессивным и противовоспалительным действием; таким образом, у атопиков повышен риск дисфункции иммунной системы и развития воспалительной реакции в коже);
• нарушению метаболизма жирных кислот в форменных элементах, плазме крови, жировой ткани: недостаток определенных жирных кислот приводит к дефициту компонентов простагландинового каскада, обладающих регуляторными функциями (прежде всего в отношении клеточного синтеза IgE).
Клинические проявления атопического дерматита чрезвычайно многообразны и зависят главным образом от возраста, в котором проявляется заболевание. Начавшись в младенчестве, атопический дерматит, часто с ремиссиями различной продолжительности, может продлиться и до полового созревания, а иногда не проходит до конца жизни.
Заболевание развивается приступами, возникающими часто сезонно, с улучшением или исчезновением проявлений в летний период. В тяжелых случаях атопический дерматит протекает без ремиссий, давая иногда картину, схожую с эритродермией.
В течение атопического дерматита в зависимости от клинических особенностей в различные возрастные периоды условно можно выделить три фазы заболевания – младенческую, детскую и взрослую. Фазы характеризуются своеобразием реакций на раздражитель и отличаются сменой локализаций клинических проявлений и постепенным ослаблением признаков острого воспаления.
В возрасте 30–40 лет у большинства больных наступает спонтанное излечение. Более позднее существование симптомов атопического дерматита подозрительно на трансформацию заболевания в лимфому кожи.
Основные клинические признаки атопического дерматита:
• зуд кожи; • типичная морфология и расположение сыпи: в младенческой и детской фазах чаще наблюдаются очаговые эритематозно–сквамозные высыпания со склонностью к экссудации (везикуляция, мокнутие) на коже лица, ягодицах, конечностях; во взрослой фазе преобладают зудящие эритематозно–лихеноидные высыпания на сгибательных поверхностях конечностей, на шее с развитием лихенизации (кожа становится утолщенной, грубой на ощупь, кожный рисунок резко выражен); степень выраженности и распространенности процесса может быть различной – от ограниченных (периоральных) до обширных поражений кожного покрова по типу эритродермий; • тенденция к хроническому рецидивирующему течению; • личный или семейный анамнез атопического заболевания; • белый дермографизм
Диагностические критерии атопичесого дерматита по Hanifin и Rajka, 1980 (для постановки диагноза «Атопический дерматит» необходимо наличие трех и более обязательных и трех и более дополнительных признаков):
Обязательные критерии: • определенная морфология и локализация: у взрослых – лихенизация и расчесы на сгибательных поверхностях; у детей – поражения на лице и разгибательных поверхностях; • хроническое рецидивирующее течение; • зуд; • атопия в анамнезе или отягощенная по атопии наследственность.
Дополнительные критерии:
• ксероз; • ихтиоз/волосяной лишай (keratosis pilaris)/усиление рисунка на ладонях; • конъюнктивиты; • складки Денье-Моргана; • кератоконус; • возникновение зуда при повышенном потоотделении; • первый тип кожной реактивности (реакция гиперчувствительности замедленного типа); • передняя подкапсульная катаракта; • бледность или покраснение лица; • перифолликулярная локализация высыпаний; • складки на передней поверхности шеи; • повышенный уровень сывороточного IgE; • начало заболевания в раннем возрасте; • частые инфекционные поражения кожи; • дерматит на коже рук и ног; • экзема сосков; • белый дермографизм. Для стандартизации постановки диагноза «Атопический дерматит» в европейских государствах разработана система SCORAD (scoring of atopic dermatitis – шкала атопического дерматита), она объединяет такие показатели, как площадь поражения тела, интенсивность клинических проявлений, а также субъективные симптомы – зуд и бессонницу. Составлен атлас референс-фотографий, показывающих интенсивность (по шкале от 0 до 3 баллов) эритемы, отечных и папулезных элементов, мокнутия, корок, экскориаций, лихенизации и сухости кожи. Лабораторное подтверждение диагноза «Атопический дерматит» неспецифично, но может включать прежде всего определение уровня IgE сыворотки и исследование количества эозинофилов в крови. Необходимо отметить, что повышенное содержание IgE у больных атипическим дерматитом сохраняется и в периоды ремиссий.
Принципы лечения: гипоаллергенная диета (с исключением острых, излишне соленых, жареных и копченых блюд, экзотических фруктов, сладостей, шипучих напитков и др.
); соблюдение рационального режима; коррекция нарушений функций пищеварительного тракта (ферментотерапия, устранение дисбактериоза и др.
); санация очагов хронической инфекции; назначают антигистаминные препараты, психотропные и седативные средства (в зависимости от тяжести и сложности сопутствующих психосоматических расстройств).
В тяжелых случаях возможно применение кратковременными курсами системных глюкокортикостероидов (например, бетаметазон – 1–2 мл не чаще 1 раз/нед) и сорбционно–дезинтоксикационной терапии. Для лечения тяжелых, торпидных форм атопического дерматита применяют циклоспорин А, в дозе 3–5 мг/кг в сутки.
При осложнении атопического дерматита пиодермией назначают антибиотики. Наружно назначают смягчающие и охлаждающие кремы, кератопластические мази (с ихтиолом, нафталаном, дегтем и пр.).
Первостепенное значение имеют топические кортикостероидные средства («Локоид», «Адвантан», «Афлодерм», «Элоком», «Целестодерм В», «Целестодерм В с гарамицином», «Тридерм» и др.), с рациональным подбором той или иной лекарственной формы (мази, крема, лосьона, эмульсии и др.).
Применяют физиотерапевтическое лечение: УФ – А и В облучение, рефлексотерапию, гипербарическую оксигенацию, магнитотерапию и другие процедуры; эффективна курорто– и климатотерапия в условиях сухого морского климата.
Первичная профилактика атопического дерматита складывается из антенатальной и постнатальной профилактики:
• антенатальная профилактика осуществляется совместно с аллергологом, врачами гинекологического отделения и детской поликлиники: коррекция высоких антигенных нагрузок в виде токсикоза беременных, массивной медикаментозной терапия беременной, воздействия на нее профессиональных аллергенов, одностороннего углеводистого питания, злоупотребления облигатными пищевыми аллергенами и др.;
• постнатальная профилактика: по возможности избегать тех воздействий, которые ведут к стимуляции синтеза иммуноглобулина, то есть излишней медикаментозной терапии, раннего искусственного вскармливания; необходима строгая диета ребенка и кормящей грудью матери; правильный уход за кожей новорожденного, а также нормализация деятельности желудочно-кишечного тракта.
Вторичная профилактика заключается в коррекции выявленных сопутствующих заболеваний, а также ведущих патогенетических механизмов и провоцирующих факторов заболевания, соблюдении профилактической элиминационно-гипоаллергенной диеты и т.д.
При этапной противорецидивной терапии атопического дерматита рекомендуется санаторно-курортное лечение, социально-бытовая адаптация; большое значение профессиональные аспекты, психотерапия и аутотренинг; важная роль отводится сотрудничеству между пациентом или его родителями и лечащим врачом (специальные обучающие программы или тренинги, информирующие о сущности заболевания, о необходимости профилактики обострений и о многом другом).
Источник: http://doctorspb.ru/articles.php?article_id=1863
Мифы и правда об атопическом дерматите
Основным симптомом атопического дерматита является локализованное или распространенное поражение кожи, которая и становится органом-мишенью при данном заболевании. В связи с этим, больные атопическим дерматитом наблюдаются и курируются дерматологами.
Однако в ряде случаев пациенты наблюдаются у педиатров, терапевтов и аллергологов-иммунологов.
Именно сотрудничество дерматологов, аллергологов-иммунологов, педиатров приводит к ощутимым результатам в создании программ лечения пациентов, страдающих атопическим дерматитом.
Миф 2. Если в детстве атопического дерматита не было, во взрослой жизни он возникнуть не может
По данным международной статистики, атопический дерматит в 45-50% случаев возникает в возрасте до 1 года жизни ребенка, в 25-30% случаев – от 1 до 3-х лет, а в 15-20% — старше 5 лет. Наряду с этим, зачастую дебют атопического дерматита начинается и в более позднем возрасте.
Миф 3. Безобидного атопического дерматита не бывает — обязательно остаются последствия
Любое хроническое заболевание кожи, к которому относят и атопический дерматит, требует проведения постоянной базовой терапии, которая определяется дерматологом и осуществляется при тесном сотрудничестве врача и пациента и дает возможность «управлять заболеванием», предотвращая нежелательные последствия и осложнения.
Миф 4. Лечению помогает морская вода
Лечение водой, или бальнеотерапия, применяется в дерматологии для лечения различных видов кожной патологии, в том числе накоплен большой опыт применения различных водных процедур в терапии больных атопическим дерматитом. Рекомендуется использование солевых, серных, йодобромных, азотно-кремневых и радоновых ванн. Установлено значимое улучшение состояния кожного процесса в ходе санаторно-курортного лечения и после пребывания на море.
Миф 5. Официальная медицина бессильна
Лечение больных атопическим дерматитом индивидуально и зачастую многокомпонентно. Выбор лечения зависит от остроты процесса, характера кожных изменений, локализации, длительности заболевания, возраста пациента, предшествующего лечения и его эффективности.
Данные препараты, обладая выраженной силой действия, минимум побочных эффектов, разрешенные к использованию в детской практике, позволяют провести полноценное восстановление структуры кожного покрова, эффективно воздействуя на основные звенья развития атопического дерматита.
Миф 6. Нужно держать строгую диету
Диетотерапия является важным фрагментом многокомпонентного лечения пациентов, страдающих атопическим дерматитом. Пищевые продукты, обладая аллергенными свойствами, создают в детском возрасте стартовую сенсибилизацию, на фоне которой формируется в дальнейшем гиперчувствительность и к другим видам аллергенов.
Пациентам, страдающим атопическим дерматитом, диета назначается с целью исключения причинно-значимых пищевых аллергенов и подбирается индивидуально, предусматривая временное или длительное, а иногда и полное исключение из пищевого рациона всех непереносимых продуктов.
Ляйсан Анасовна ХАЕРТДИНОВА, кандидат медицинских наук, ассистент кафедры дерматовенерологии Казанской государственной медицинской академии.Прочитать или оставить комментарий
Источник: https://family365.ru/posts/272.html