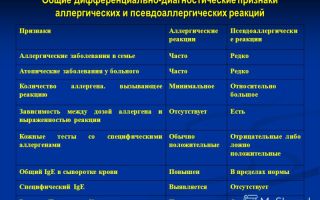
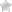Основные принципы диагностики аллергических заболеваний
При лечении аллергических заболеваний первым и одним из самых важных этапов является диагностика аллергии. Она направлена на выявление причин и природы болезни.
Правильно и своевременно поставленный в процессе обследования диагноз позволит в дальнейшем подобрать оптимальный курс лечения, который поможет с максимальной эффективностью, в минимальные сроки и без осложнений избавиться от болезни.
Для наилучшего исхода лечения начинать его следует ещё на ранних стадиях развития болезни, когда только появляются первые признаки аллергии.
Основные значимые симптомы аллергии
Наличие указанных симптомов является серьёзным поводом для посещения аллерголога:
- Продолжительный насморк, зуд в носу, частое чихание;
- Слезотечение, зуд век, покраснение глаз;
- Зуд и высыпание на коже;
- Появление отёков;
- Затруднённое дыхание.
На приёме врач производит диагностическое обследование. Диагностика аллергии включает в себя сбор анамнеза и различные тесты, направленные на подтверждение аллергической природы заболевания и выявления аллергена, вызывающего аллергическую реакцию.
Зуд как один из симптомов аллергии
Диагностические методы при определении аллергии достаточно обширны. Они включают в себя следующие методы:
- физикальный (осмотр, сбор анамнеза, пальпация, перкуссия),
- физический (измерение физических параметров),
- функциональный (использующий для диагностики аллергии прибор спирометр, измеряющий объёмы воздуха в лёгких, и позволяющий выявить слабовыраженный бронхоспазм),
- лабораторную диагностику,
- инструментальный осмотр,
- измерение биополя,
- различные специфические тесты.
Подробнее ознакомиться со всеми применяемыми методами диагностики можно в соответствующей статье. Здесь же перечислены наиболее распространённые и часто применяемые из них.
Основные виды аллерготестов
Вся совокупность аллерготестов делится на две основные группы: in vivo и in vitro.
Тесты “in vivo” (лат. “в живом организме”) проводятся на самом пациенте, показывая качественную реакцию организма. К таковым относятся тесты:
- На коже: наиболее распространённый метод определения повышенной чувствительности к аллергену. Проводится путём введения через царапину на коже препарата аллергена и оценки реакции организма;
- На слизистой носа: введение аллергена производится через слизистую оболочку носа. Применяется для диагностики аллергического ринита;
- Коньюктивальные: препарат аллергена помещается в область между нижним веком и глазным яблоком. Оценивается наличие иммунного ответа;
- Подъязычной пробы: аллерген помещается под язык и наблюдают наличие местного и системного иммунного ответа. Применяется для диагностики аллергий на пищу и стоматологические материалы.
Тесты “in vitro” (лат. “в стекле (в пробирке)”) не требуют непосредственного участия пациента, проводятся на взятых у него образцах крови, мокроты, кала или мочи.
Процесс in vitro диагностики
Данная группа тестов отражает состояние организма в количественном отношении (точное число определённых клеток, концентрация гормонов). Методы in vitro безопаснее методов in vivo, так как, в отличие от последних, не способны вызвать при проведении аллерготестов проявления нежелательных и опасных реакций в организме пациента.
Основным in vitro аллерготестом является диагностика аллергии по анализу крови методом иммуноферментного анализа (ИФА), который позволяет определить наличие в крови специфических антител, соответствующих аллергенам,виновным в возникновении аллергической реакции.
Диагностика пищевой аллергии
Диагностика аллергии на пищу включает в себя сбор анамнеза, опрос больного и специфические обследования для определения пищевого аллергена.
При диагностике проводится анализ пищевого дневника, который ведётся пациентом на протяжении длительного времени; в нём необходимо указывать состав принимаемой пищи и время приёма. Дневник необходим для выявления зависимости между употреблением какого-либо продукта и возникновением симптомов аллергии, исключая при этом случайные совпадения во времени.
Он проводится после двухнедельной диеты, исключающей предполагаемые аллергены, и состоит из приёма натощак капсулы с сухим пищевым аллергеном (начальная доза у детей и взрослых 8мг) и наблюдение реакции организма в течении суток.
При отсутствии таковой тест повторяют через сутки, каждый раз увеличивая дозу в два раза: доводя до 8000 мг у взрослых или 2000 мг у детей.
При отсутствии реакции на максимальную дозу делается вывод, что данный продукт не вызывает у пациента пищевую аллергию.
При диагностике применяются также лабораторные аллерготесты ИФА и РАСТ (радиоаллергосорбентный).
Диагноз окончательно подтверждается при исчезновении аллергических симптомов после назначения пациенту гиппоаллергенной диеты.
Диагностика лекарственной аллергии
Основным источником информации для выявления опасного аллергена при диагностике аллергии на лекарственные препараты является анамнез больного и, при необходимости, членов его семьи, для выявления зависимости между приёмом препарата и появлением симптомов.
Применение при диагностике лекарственной аллергии методов in vivo считается нецелесообразным и опасным, так как результаты кожных проб часто дают ложно-положительные или ложно-отрицательные результаты; реакция может вызываться не самим препаратом, а продуктом метаболизма этого лекарства в организме, и тест в таком случае ничего не покажет.
Также высока вероятность возникновения у пациента опасных осложнений при проведении ингаляционных, внутрикожных, капельных и других in vivo провокационных тестов.
Более целесообразным считается применение in vitro метода ИФА для определения наличия специфических антител. В этом случае время проведения теста уменьшается, а пациент не подвергается опасности.
Диагностика аллергии у детей
Как и при лекарственной аллергии, определение вызывающего реакцию аллергена в первую очередь основывается на сборе анамнеза ребёнка, анализе пищевого дневника, учитывается информация о наличии домашних животных, растениях, с которыми контактирует ребёнок. Из-за того, что детский иммунитет ещё полностью не развит, кожные пробы небезопасны и часто дают ложные результаты.
Их применение целесообразно только при подтверждении диагноза пищевой аллергии, аллергии на вакцины, для выявления причины сезонной дыхательной аллергии и для определения изменений выраженности аллергических реакций.
Наиболее универсальным и безопасным способом диагностики являются лабораторные тесты на специфические антитела.
Тестами определить аллергию можно только на те аллергены, с которыми ребёнок уже контактировал.
То есть, если ребёнок ещё не контактировал с кошкой, и у него генетически предопределена аллергия на кошек, диагностика её не покажет, так как аллерген ещё не попал в кровь и антитела не образовались.
Диагностика аллергии у грудничков включает в себя анамнез, осмотр и лабораторный анализ крови на антитела.
Чтение и расшифровка анализов и тестов
Ниже приведены аббревиатуры, применяемые в записи результатов анализов и тестов при диагностике аллергии:
- АВ – аллергическое воспаление
- АГ – антиген
- АЗ – аллергические заболевания
- АКД – аллергический контактный дерматит
- АР – аллергический ринит
- АСИТ – аллерген-специфическая иммунотерапия
- АТ – антитело
- АтД – атопический дерматит
- БА – бронхиальная астма
- БАВ – биологически активные вещества
- ЖЕЛ – жизненная емкость легких
- ИА – инсектная аллергия
- ИДС – иммунодефицитное состояние
- КПТ – кожные прик-тесты
- КР – клинические рекомендации
- ЛА – лекарственная аллергия
- ОФВ1 – форсированный выдох за секунду
- ПА – пищевая аллергия
- ПАР — неаллергическая гиперчувствительность
- РЗ – респираторные заболевания
- ТТЕЭЛ — тест торможения естественной эмиграции лейкоцитов (с медикаментами)
- ФВД – функция внешнего дыхания
- ХРК – хроническая рецидивирующая крапивница
В результате комплексного обследования, на основании анамнеза и показателей проведённых тестов, врачом-аллергологом производится окончательная постановка диагноза и начинается процесс лечения аллергии.
Источник: http://allergy-center.ru/sovremennaya-diagnostika-allergii.html
Гастроинтестинальная аллергия у детей – механизм, симптомы
Сложность диагностики гастроинтестинальной аллергии состоит в сходстве ее симптомов с нарушением работы пищеварительного тракта. Особенно трудно распознается гастроинтестинальная аллергия, когда является единственным признаком аллергии.
Причины
Пищевая аллергия у детей чаще встречается до 2 лет (до 8%). К подростковому возрасту заболеваемость снижается, и у подростков она отмечается лишь в 4% случаев.
Гастроинтестинальная пищевая аллергия (ГА) — это разновидность пищевой аллергии у детей. Она характеризуется поражением слизистой оболочки органов пищеварительного тракта.
Из 160 известных аллергенов, вызывающих гастроинтестинальную аллергию, самыми частыми служат:
- белок коровьего молока – около 20 аллергенов, среди которых казеин гамма и казеин альфа S1, альбумин;
- белок яйца – около 20 аллергенов;
- морепродукты, рыба;
- злаки – пшеница, рис, рожь, гречневая крупа, овес;
- бобовые – соя;
- фрукты – апельсины, яблоки;
- ягоды – клубника;
- овощи – свекла, морковь.
Особенности аллергического ответа
Гастроинтестинальную форму пищевой аллергии провоцируют несколько механизмов развития:
- IgE- зависимый способ — проявляется;
- оральным синдромом;
- гастроинтестинальной реакцией по немедленному типу;
- IgE-независимый — обнаруживается;
- эзофагитом;
- энтеропатией;
- запорами;
- коликами;
- гастроэнтероколитом;
- проктоколитом.
- клеточный – ответ опосредуется через активацию Т-лимфоцитов.
В 80% случаев аллергическая реакция идет при участии антител IgE, реже – IgG. Реакции развиваются по типу немедленных и поздних. Ответ немедленного типа может развиться на один или несколько аллергенов сразу после еды. При отсроченных ответах задержка составляет от 2 суток до 7 дней.
Механизм IgE- зависимой реакции
В присутствии аллергенов активируются Т-лимфоциты хелперы Th2, которые синтезируют цитокины, запускающие усиление синтеза IgE В-лимфоцитами.
IgE закрепляются на мембранах тучных клеток, а при повторном контакте с антигеном пищи развивается взаимодействие антиген-антитело, запускающее аллергическую реакцию в слизистой оболочке кишечного тракта.
В гладкомышечных клетках кишечника, желудка возникает спазм, что вызывает колики и появление других клинических симптомов. В очаг воспаления мигрируют эозинофилы, Т-киллеры, что создает хронический аллергический процесс.
Механизм IgE- независимого ответа
Очаг хронического воспаления в слизистой пищеварительной системы может создаваться и без активации синтеза IgE. Реакция запускается комплексами IgM и IgG, которые образуются при контакте с аллергеном.
Иммунокомплексы активируют комплемент, а в ответ развивается иммунная реакция в эпителиальной оболочке.
Симптомы
Заболевают гастроинтестинальной аллергией в детстве. Основные симптомы наблюдаются со стороны пищеварительного тракта, сочетаются с кожными проявлениями и, редко, с проявлениями со стороны ЛОР-органов.
В редких случаях симптомы ГА развиваются изолированно. Со стороны ЛОР-органов отмечаются:
- аллергический насморк;
- апноэ;
- бронхиальная астма.
Кожные реакции, которые сопутствуют ГА, проявляются:
- крапивницей;
- атопическими формами дерматитов;
- отеком Квинке.
Дети до года
Симптомы болезни у младенцев появляются в основном при введении коровьего молока в рацион, переходе на искусственное питание с использованием молочных смесей. Признаки ГА отмечаются у 87% детей.
Симптомами непереносимости коровьего молока служат:
- частые срыгивания;
- газообразование;
- запоры до 3 дней;
- потеря массы тела после рождения.
В первые месяцы жизни у детей часто встречается и тяжело протекает аллергический проктит – поражение прямой кишки. Признаком аллергии у младенца может быть беспокойство, отказ от кормления. На фоне аллергического воспаления слизистой пищеварительного тракта могут возникать колики, что у 15% малышей до года связывается с проявлениями пищевой аллергии.
Дети от года
С года до 3 лет симптомы гастроинтестинальной аллергии отмечаются у 79% детей. Основным аллергеном остается коровье молоко, но усиливается риск аллергии на куриное яйцо и пшеницу.
После 3 лет учащается аллергия на цитрусовые, шоколад, клубнику, повышается риск перекрестной аллергии, развития реакции на непищевые раздражители – пыльцу, домашнюю пыль.
Проявления гастроинтестинальной аллергии
Кожные проявления аллергической реакции (оральный синдром) могут заключаться в отеке губ, языка, зудом в области неба. Эти признаки аллергии не носят продолжительного характера, быстро проходят, и часто остаются незамеченными.
С аллергией могут быть связаны сложности при глотании, вызванные воспалением слизистой верхней части пищевода и нарушением синхронности работы мышц глотки. Тяжелые поражения пищеварительного тракта может вызвать энтероколит, индуцированный белками (аллергенами) пищи. Особенно тяжело болезнь протекает у малышей до года.
Для аллергического энтероколита характерны:
- симптомы;
- диарея с кровью;
- газообразование, вспучивание живота;
- рвота;
- воспаление слизистой тонкого кишечника с ухудшением усвоения белка;
- снижение массы тела;
- анемия;
- причиной служит;
- до года – белки молока, яйца, сои;
- после года – увеличивается количество случаев аллергии на рыбу, рис, курицу.
Кровь при дефекации может появиться в результате аллергического проктоколита, вызванного реакцией иммунной системы на присутствие аллергенов пищи.
Полезная информация: Принципы лечения заложенности носа при аллергии
Диагностика, лечение
При диагностике возникают сложности, вызванные тем, что:
- при отсроченных аллергических реакциях связь с приемом пищи не очевидна;
- при сопутствующей лактозной недостаточности симптомы ГА маскируются, а ребенку ошибочно назначается безлактозная диета;
- при обнаружении дисбактериоза, который есть практически у всех при гастроинтестинальной аллергии (у детей в 96,5% случаев), назначается лекарственная терапия без изменения диеты.
Помощь при диагностике оказывает ведение записей, где отмечаются все продукты, которые давали ребенку, и время возникновения признаков аллергической реакции.
В том случае, когда элиминационная диета в течение 2 недель оказала положительное влияние, и симптомы аллергии исчезли, проводят повторное введение продукта в рацион в небольшом количестве. При появлении признаков ГА пробу считают положительной, диагноз подтверждают.
Источник: http://immunoprofi.ru/zabolevaniya/gastrointestinalnaja-allergija.html
Диагностика и лечения редких заболеваний
Диагностика и лечения редких заболеваний – нерешенная проблема современной медицины.
Исторически сложилось так, что отечественная медицина в большинстве своём направлена на более или менее распространённые и хорошо известные, социально значимые заболевания. Пациенты же с редкими болезнями являются одной из самых больших проблем системы здравоохранения (и не только в России).
Диагностика таких болезней часто затруднена или недоступна, лечение часто неэффективно из-за отсутствия соответствующих лекарств (методов лечения), прогнозы неутешительный парадокс редкости в том, что хотя “болезни редки, пациенты с редкими заболеваниями многочисленны”. Вероятно, ими затронуто 6-8% мировой популяции людей.
Поэтому “совершенно обычно иметь редкую болезнь”. Редкие болезни могут затронуть любую семью, в любое время.
Это не только “что-то ужасное, что случается с другими”. Это – очень жестокая действительность, которая может случиться с каждым, кто имеет ребенка, или с ним самим. Редкими болезнями страдали композитор Людвиг ван Бетховен, художник де Тулуз-Лотрек, президент США Дж. Кеннеди, сын Николая II царевич Алексей.
По оценкам экспертов, в мире существует 5-7 тысяч опасных для жизни редких заболеваний.
Среди них встречаются весьма экзотические недуги вроде “синдрома кабуки” (в Европе – около 300 случаев), “синдрома Паллистера-Киллиана” (в Европе – 30 случаев), прогрессирующей костной гетероплазии, болезни Нимана-Пика, болезни Гоше и более частые, такие как муковисцидоз, гемофилия, различные формы рака, миелома, болезнь Альцгеймера, амиотрофический склероз, болезнь Гентингтона и др.
Но это не только экзотика. К редким заболеваниям относят также системную красную волчанку, антифосфолипидный синдром, ювенильный ревматоидный артрит, миастению, синдром Гийена-Барре, первичный билиарный цирроз печени, липопротеиновую гломерулопатию и другие более привычные для слуха болезни.
Редкие заболевания есть в каждой области медицины. Примерно 80% из них имеют генетическую природу. Остальные случаи относятся к новообразованиям или являются следствием инфекций, аллергических реакций, воздействия вредных факторов окружающей среды.
Число редких болезней постоянно увеличивается (в мире каждую неделю описывается 5 новых патологических состояний). Это связано как с улучшением диагностики, так и с ухудшением экологической обстановки на планете, связанном с жизнедеятельностью человека.
(Новую угрозу представляют необдуманные эксперименты с генами – создание генномодифицированных продуктов, клонирование и пр.
Не представляя всех последствий таких экспериментов, в том числе отдаленных, и не умея пока их нейтрализовать, человек порой напоминает ребенка, который дергает тигра за хвост).
По данным EURORDIS (Европейского альянса организаций больных редкими заболеваниями) две трети редких заболеваний манифестируют в раннем детском возрасте, в 65% случаев имеют тяжелое инвалидизирующее течение, в 50% – ухудшенный прогноз для жизни, в 35% случаях являются причиной смерти в течение 1-го года жизни, в 10% – в возрасте 1-5 лет, в 12% – в возрасте 5-15 лет. У каждого второго больного сопровождаются моторной, сенсорной или интеллектуальной недостаточностью, у каждого пятого – хроническим болевым синдромом.
Вместе с тем при вовремя поставленном диагнозе и своевременно начатом лечении очень часто удается полностью исключить возникновение клинических симптомов заболевания (пример: больные с гепатоцеребральной дистрофией, гемохроматозом, болезнью Гоше), и человек остается полноценным членом общества.
Большинство редких заболеваний характеризуется широким спектром расстройств и симптомов, которые варьируют не только при разных заболеваниях, но у разных пациентов, страдающих одним и тем же заболеванием. Относительно часто встречающиеся симптомы могут маскировать лежащее в основе редкое заболевание.
В этом случае больному, как правило, выставляется диагноз часто встречающегося заболевания (ишемическая болезнь сердца, гипертоническая болезнь, цирроз печени, хронический гломерулонефрит, нефротический синдром, рассеянный склероз, хронический рецидивирующий увеит, шизофрения и др.).
Постановка неправильного диагноза (например, ишемическая болезнь сердца вместо болезни Фабри, рассеянный склероз вместо лейкодистрофии и т.п.
) приводит к назначению неправильного, часто вредного лечения (пример: предположение у больного с метаболическим заболеванием аутоиммунного заболевания и лечение его с использованием гормональных и цитостатических препаратов).
Поиск редкого заболевания целесообразен у всех больных с «частыми» заболеваниями, когда имеющиеся симптомы не полностью укладываются в клиническую картину, когда клинические проявления возникают в нетипично молодом возрасте, когда не удается подобрать лечение, и заболевание прогрессирует, несмотря на проводимое лечение.
Проблемы большинства больных редкими болезнями схожи.
Это недоступность правильной диагностики, запаздывание с постановкой диагноза, отсутствие качественной информации, а часто и научных знаний о заболевании, тяжелые последствия для пациентов с социальной точки зрения, отсутствие соответствующего качественного оказания медицинской помощи, ошибки и трудности в получении лечения и ухода.
Пациент с редким заболеванием – сирота системы здравоохранения, зачастую без диагноза, без лечения, без научных исследований: а поэтому – без надежды.
Понятие о редкости заболевания не должно маскировать важность проблемы, которую представляют редкие заболевания для общественного здоровья.
Источник: http://raredis.ru/about-portal/diagnostika/
Особенности и диагностика редких заболеваний
На международном уровне пока не принято единого определения для так называемых редких заболеваний. Нет и общих для мировой медицины критериев, позволяющих относить болезнь к этой группе. В России патология считается редкой, если она встречается у одного из 10 тыс. человек.
Какие болезни относятся к редким?
Официально заболевание в РФ может считаться редким, или орфанным, с 2011 г., когда это понятие было введено законом на государственном уровне. Этим же законом был утвержден перечень из 24 редких болезней, способных привести к инвалидности или ранней смерти. В эту группу вошли те заболевания, для которых сегодня определены схемы лечения, направленного на устранение не симптомов, а самого патологического процесса. В частности, это: • Классическая фенилкетонурия. • Тирозинемия. • Гомоцистинурия. • Недостаточность галактокиназы. • Болезнь Помпе. • Болезнь Вильсона (нарушения обмена меди). • Мукополисахаридоз I, II, VI типа. • Пропионовая ацидемия. • Болезнь Нимана-Пика и др. Позже был утвержден список всех редких заболеваний, которые в России можно официально отнести к таковым. Вообще мировой медицине известно около 7 тыс. орфанных болезней, которые наблюдаются в каждой области медицины. Подавляющее их большинство имеет генетический характер, и только 20 % появляется вследствие аллергических реакций, инфекционных поражений, воздействия неблагоприятных внешних факторов.
Сложности диагностики редких заболеваний
Каждое из заболеваний, отнесенных к группе редких, встречается действительно нечасто. Но общее количество людей, страдающих от недугов такого рода, маленьким назвать никак нельзя. По данным специалистов, в России оно достигает как минимум 2 миллионов человек. И все они сталкиваются со схожими трудностями, среди которых: • Затрудненная и несвоевременная диагностика. • Отсутствие необходимой медицинской помощи. • Недостаток средств на лечение или отсутствие препаратов. Очень многие больные этой группы вынуждены проходить многочисленные консультации с огромным количеством врачей в течение многих лет, прежде чем им выставят диагноз. Иногда лечение начинается слишком поздно или не начинается вовсе (из-за отсутствия компетентных специалистов).
В России эта проблема стоит пока еще остро. Специалистам недостает знаний и практического опыта, затруднена диагностика редких заболеваний, зачастую нет лекарств, не хватает программ государственной помощи. Если препараты доступны, то их стоимость порой выходит за рамки финансовых возможностей среднестатистического пациента.
Успешность лечения зависит от своевременности и правильности обнаружения патологии.
А вместе с тем, при ранней диагностике редкого заболевания и своевременно начатом лечении во многих случаях удается не допустить появления его клинических симптомов. Постановка же неправильного диагноза может привести к тому, что больному будет назначено неверное и часто вредное лечение (такое случается, например, когда у пациента вместо метаболического диагностируют аутоиммунное заболевание и назначают гормональные препараты в комплексе с цитостатиками).
В России исследованием и диагностикой редких заболеваний занимаются лишь отдельные крупные центры. Когда речь идет о детях, то родителям важно самим обращать внимание на странные симптомы, чтобы вовремя показать ребенка врачам.
К таким симптомам могут относиться, к примеру, необычный цвет или запах мочи, ухудшение состояния ребенка при грудном кормлении, наступление длительного беспробудного сна через несколько дней после рождения. Любые необычные явления должны насторожить и заставить родителей действовать, использовать все способы, чтобы попытаться помочь своему ребенку.
Если в результате многочисленных обращений к различным специалистам диагноз поставить не удается, стоит поискать возможность получения помощи за рубежом.
Вернуться
Источник: http://dixion-healthcare.com/news/298/22/osobennosti-i-diagnostika-redkih-zabolevanij
Инфекционная аллергия, причины, симптомы, лечение
Аллергические реакции и заболевания стоят на первом месте среди патологий, распространенность которых с каждым годом все увеличивается.
Те, кто однажды столкнулся с аллергией, осведомлены о том, что наиболее частые аллергены – это пыльца растений, продукты питания, шерсть домашних животных, химические вещества.
Но не многие знают о том, что есть еще один вид аллергической реакции – инфекционная аллергия, при данной патологии иммунная система специфической реакцией реагирует на ряд микроорганизмов, вызывающих определенные болезни.
Инфекционные возбудители, приводящие к аллергии
Под термином инфекционная аллергия понимается повышенная чувствительность организма человека к патогенным возбудителям инфекционных заболеваний и инвазионных процессов.
Патология может развиться и как реакция на продукты жизнедеятельности болезнетворных микроорганизмов.
Аллергия при инфекционном заболевании возникает, если организм одновременно испытывает влияние трех провоцирующих патологию факторов, это:
- Длительное течение заболевания;
- Локализация инфекции внутри клеток;
- Наличие очага хронического воспаления.
Установлено, что инфекционный вид аллергии может быть вызван:
- Вирусами. Чаще всего это вирусы герпеса, гриппа, гепатита В. У детей дебютировать заболевание может после острой респираторной инфекции.
- Бактериями. Наиболее часто инфекционная аллергия возникает у больных туберкулезом, сифилисом, лепрой, под воздействием пневмококковых и стрептококковых инфекций дыхательных путей.
- Микроскопическими грибками. Микозы, онихомикозы, кандидозы могут стать причиной аллергии в случае отсутствия их своевременного лечения.
- Простейшими одноклеточными микроорганизмами. Это лямблии, трихомонады, патогенные эукариоты.
- Паразитов. Круглые и плоские черви могут годами паразитировать во внутренних органах, нарушая их работу и снижая функционирование иммунной системы.
Инфекционная аллергия часто развивается не только под действием указанных возбудителей болезни. Виновником заболевания могут стать и фрагменты зараженных клеток, разрушающиеся остатки инфекционных агентов и продукты, образующиеся в процессе их жизнедеятельности.
Гиперчувствительность организма может появиться практически при любой инфекции. Но наиболее вероятно возникновение инфекционной аллергии, если заболевание имеет хроническое течение.
Вероятность возникновения патологии многократно повышается, если у человека имеется кариес, тонзиллит, гайморит, пиелонефрит, то есть хронические очаги воспаления.
Заболевания, при которых возможно возникновение инфекционной аллергии
Чаще аллергия инфекционного типа устанавливается у пациентов с:
- Туберкулезом;
- Бруцеллезом и туляремией;
- Сифилисом;
- Сибирской язвой и чумой;
- Глубокими микозами;
- Токсоплазмозом;
- Гонореей;
- Паразитарными инвазиями.
Инфекционная аллергия в редких случаях может развиться и после пробы, используемой для обнаружения очага инфекции.
При туберкулезе толчок к заболеванию может дать проба Манту, при бруцеллезе проба Бюрне, проба Цуверкалова при дизентерии, проба с гоновакциной для выявления гонореи и еще ряд других.
У детей бактериальная и вирусная аллергия часто провоцируется гриппом, стрептококком, стафилококком, кишечной палочкой.
Вероятность возникновения патологии у детей повышена при длительном течении респираторных болезни, при повышенной чувствительности организма к образующимся в результате жизнедеятельности микроорганизмов продуктам.
Симптомы у детей и взрослых
Клиническая картина инфекционной аллергии практически ничем не отличается от симптомов других аллергических заболеваний.
При ее развитии отмечается:
- Покраснение отдельных участков кожи, образование высыпаний;
- Зуд тела;
- Насморк, проявляющийся заложенностью носовых ходов, чиханием, обильным отделяемым;
- Слезоточивостью глаз, покраснением склер и конъюнктивы;
- Нарушения в работе органов ЖКТ – тошнота, боли в эпигастрии, колики, диарея;
- Затрудненное дыхание;
- Увеличение лимфоузлов.
В тяжелых случаях инфекционная аллергия может вызвать анафилактический шок.
В том случае, если причиной аллергии является постановка пробы, то к общим симптомам присоединяются местные – отечность и покраснение места укола, зуд.
У детей аллергия, возникающая после респираторных инфекций, протекает с:
- Длительным кашлем;
- Насморком;
- Повышенной температурой;
- Хрипами и свистящим дыханием;
- Одышкой.
Очень часто инфекционная аллергия после простудных заболеваний становится причиной бронхиальной астмы, в основном это касается маленьких пациентов.
Инфекционный вид аллергии должен быть своевременно диагностирован и пролечен.
Если заболевание запущено, то оно может стать причиной серьезных осложнений, таких как:
- Узелковый периартериит;
- Тропическая эозинофилия;
- Синдром Леффера;
- Инфекционно-аллергический артрит.
При осложнениях к общим симптомам аллергии присоединяются изменения в самочувствии, указывающие на поражения отдельных органов и систем.
Так при артритах возникает болезненность в суставах, ограничиваются в них движения, появляется местное воспаление и температура.
Диагностика инфекционной аллергии
По жалобам пациента врач вначале может предположить о развитии у него аллергической реакции.
В ходе всестороннего обследования необходимо установить конкретный вид аллергена и исключить сходные по проявлениям патологии.
Диагностику начинают со сбора анамнеза.
В первую очередь нужно выяснить, какими заболеваниями болел пациент, были ли у него раньше случаи аллергии и имеется ли отягощенная наследственность, то есть болеют ли кровные родственники аллергическим дерматитом, бронхиальной астмой и т.д.
При обследовании детей нужно установить, как часто они переносят респираторные инфекции, имеются ли у них хронические очаги воспаления – пиелонефрит, кариес.
Из лабораторной диагностики используют:
- Определение количества иммунных клеток в крови.
- Проведение кожных проб с аллергенами. Используют минимальное количество предполагаемого аллергена вируса или бактерии, этот объем к развитию заболевания привести не может.
Если имеется подозрение, что организм человека реагирует на конкретную бактерию, то проводится внутрикожная или накожная проба, например, Манту.
Подобная диагностика возможна и для выявления аллергии на возбудителей туляремии, бруцеллеза, токсоплазмоза.
Если повышена чувствительность организма, то при проведении проб на месте введения аллергена появится гиперергическая реакция, это покраснение, папула.
В дальнейшем в зоне введения возникают некротические изменения.
При необходимости аллерголог назначает и другие виды обследований, позволяющие обнаружить нарушения в функционировании внутренних органов.
Диагноз выставляется только после оценки данных всех анализов и исследований.
Лечение
В первую очередь лечение инфекционной аллергии должно быть направленно на уничтожение возбудителей-провокаторов патологии.
Если установлено, что такие осложнения дала вирусная инфекция, то назначают противовирусные препараты.
При выявлении бактерий-аллергенов необходима антибактериальная терапия. Медикаменты подбирают и исходя из вида инфекции.
Облегчить острое протекание инфекционной аллергии могут антигистаминные препараты, к примеру, Цетрин. Но необходимо помнить, что аллергия будет каждый раз обостряться, если не будет проведена полная терапия патологии.
Профилактика инфекционной аллергии
Предупредить развитие инфекционной аллергии у детей и взрослых в большинстве случаев удается если:
- Обращаться к врачу за назначением лечения на самых начальных этапах развития инфекционного заболевания;
- Повышать работу иммунитета;
- Питаться здоровой пищей, вести активный образ жизни;
- Вовремя лечить кариес, синуситы и другие хронические очаги воспаления;
- Применять профилактические меры в периоды повышения вероятности заражения инфекционными возбудителями болезней.
Инфекционная аллергия, развивающаяся на фоне основного заболевания, значительно утяжеляет протекание первичной патологии.
Своевременно обращаясь к врачу, можно предупредить возникновение не нужных и плохо поддающихся терапии болезней.
Источник: http://allergiik.ru/infekcionnaya.html
Диагностика аллергии
Имеющиеся тестирования аллергических проявлений подразделяются на:
- проводимые при участии человека (in vivo) – тесты на коже, слизистых оболочках, подъязычной зоне;
- бесконтактные технологии, основанные на определении реакции сыворотки крови при взаимодействии с аллергеном (in vitro).
Наиболее доступным и распространенным методом диагностирования аллергии является кожная проба. Среди преимуществ данного тестирования выделяют наглядность и невысокую стоимость.
Методы диагностики аллергии включают провокационное тестирование – порционное введение предполагаемого возбудителя в организм.
Условием элиминационного метода является отмена лекарственного средства или исключение из рациона продукта-аллергена.
Сравнительно новой диагностикой аллергии считается метод Фолля. Биорезонансное исследование проводят на специальном оборудовании, при помощи которого считывается информация с биологически активных точек. Методика выдает достоверные результаты при условии проведения тестирования квалифицированным специалистом.
Следует отметить, что данные любой диагностики аллергии считаются достоверными на протяжении полугода с момента проведения исследования.
Диагностика аллергии у детей
С целью изучения течения аллергических заболеваний у малышей и составления лечебных схем, проводят ряд специальных тестов.
Метод кожной пробы
Диагностика аллергии у детей методом аллергопроб – широко применяется для установления чувствительности к аллергену. Кожное тестирование набором аллергенов может быть в виде: укола (прик-тест), царапины (скарификационный метод) и внутрикожной пробы.
Показанием к проведению исследования являются аллергические проявления пищевого, респираторного, лекарственного характера, а также атопический дерматит и бронхиальная астма.
Тест не проводится, если:
- наблюдается обострение имеющейся аллергии либо иного хронического заболевания;
- малыш заразился инфекцией (грипп, ОРВИ и т.п.);
- состояние довольно тяжелое;
- с целью лечения применялись препараты, содержащие гормоны (кортикостероиды).
В начале диагностического исследования обязательна консультация у педиатра и лабораторные заключения – анализ мочи, а также общий и анализ крови на биохимию.
Набор для кожного тестирования включает наиболее распространенные аллергены: пищевые, частички эпителия животных, шерсть, пух, пыльцу растений, домашнюю пыль и другие. Кожную пробу проводят с внутренней поверхности предплечья (на расстоянии 3-х см выше запястной области). Если кожа испытуемого имеет аллергические признаки, то тестированию подвергают непораженные участки (например, спина).
Аллергопробы запрещены для детей младше пяти лет. Формирование иммунной системы в этом возрасте, как правило, не завершено и это чревато рядом осложнений, вплоть до хронических заболеваний. Сама процедура отличается болезненностью.
В процессе тестирования на участок укола/царапины наносят аллерген, после чего может появиться отечность и покраснение кожного покрова. Такая реакция будет свидетельствовать о наличии аллергии.
Тест-результаты проверяют спустя 24 или 48 часов при обязательном условии яркого освещения. Если элемент кожного высыпания более 2 мм в диаметре, то тестирование считается положительным.
За одну диагностику проверяют до 20 аллергенов.
Перед проведением диагностики аллергии важно отменить прием лекарственных противоаллергических средств, иначе тесты считаются ошибочными.
Метод установления групп специфических антител Ig E
Диагностика аллергии у малышей, не достигших пятилетия, заключается в заборе венозной крови для выявления специфических иммуноглобулинов.
Такая технология позволяет оценить более 200 аллергенов и помогает точно определить причину болезни. Методика не имеет противопоказаний, так как не происходит контакта организма пациента с тестируемым возбудителем.
Наличие аллергии определяют по реакциям сыворотки крови в процессе взаимодействия с аллергеном.
Показаниями проведения исследования являются не только сами аллергические проявления. С помощью данной методики можно оценить риск возникновения аллергий у детей, в роду которых отмечены подобные патологии.
Рекомендуют снизить физические и психические нагрузки за несколько дней до проведения диагностики аллергии.
Метод обнаружения специфических IgG
Данную диагностику применяют при пищевой аллергии у детей. Список продуктов-аллергенов включает самые распространенные фрукты, овощи, сыры, мясо рыбы и птицы, молочные продукты, орехи и т.п.
Материалом для исследования служит сыворотка крови.
Диагностика пищевой аллергии
Изучение пищевых аллергических реакций проводят следующими методами:
- аллергопробы;
- бесконтактными методиками (по сыворотке крови);
- провокацией;
- при помощи диет.
По поводу кожных тестов, как способу диагностики аллергии, мнения врачей разделились. Одни из них полностью отвергают данную методику в случае с пищевой аллергией, когда другие по результатам кожной пробы подбирают элиминационную диету.
Технология проведения тестирования основывается на скарификационной пробе, когда разведенный в определенной пропорции предполагаемый аллерген наносят в зону царапины/укола предплечья.
Диагностика пищевой аллергии по реакции сыворотки крови зависит, как и при кожном тестировании, от качества аллергена (количественная доза в смеси для пробы). Данные методы направлены на обнаружение антител IgG, IgE и IgM.
Проблемы исследования заключаются в нестабильности аллергенов и возможных перекрестных реакциях.
Возникает сложность при интерпретации положительных результатов в случаях замедленных либо хронических реакциях, нежели при остром реагировании.
Пищевые провокации проводятся при полном врачебном контроле.
Разнообразные продукты, включая и предполагаемый аллерген, помещаются сторонним медицинским работником в специальные капсулы (чтобы ни врач, ни пациент не догадывались о содержимом).
Продукт-аллерген может быть замаскирован другой пищей. Суть метода состоит в том, что по возникновению реакции только на аллерген, можно заключить положительный результат в диагностике аллергии.
Пациенты с тяжелыми формами пищевой аллергии не подвергаются методу пищевой провокации во избежание серьезных последствий.
Дневник питания очень часто вносит ясность и помогает отследить взаимосвязь между продуктами и проявлением аллергической реакции.
Диагностика аллергии проводится также элиминационной диетой, при которой из рациона полностью исключается предполагаемый аллерген. Если после этого симптоматика исчезает, то устанавливается диагноз – пищевая аллергия.
Диагностика лекарственной аллергии
Процесс расспроса пациента и последующий анализ аллергического анамнеза на лекарственные вещества, чаще всего, позволяют установить правильный диагноз.
Критерии лекарственной аллергической реакции:
- клинические проявления связаны с приемом препарата;
- наступает значительное облегчение или полное избавление от симптоматики, связанное с отменой лекарственного средства;
- исключены похожие на аллергические проявления токсического, фармакологического характера и другие побочные проявления;
- присутствие латентного сенсибилизирующего периода в случае первого приема вещества.
Лабораторная диагностика лекарственной аллергии, а также провокационные пробы используют, если детальное изучение анамнеза не помогло выявить аллерген.
Для определения лекарства-аллергена применяют такие лабораторные исследования:
- иммуноферментная методика – разработана для сравнительно небольшой группы фармакологических препаратов, среди которых: гентамицин, ряд антибиотиков бета-лактамного типа, лидокаин, ацетилсалициловая кислота. Проведение тестов возможно при взятии у пациента 1 мл сыворотки крови. Продолжительность исследования достигает 18 часов;
- тестирование по Шелли – подходит больше для научных экспериментов, требующих специально подготовленного персонала;
- флюоресцентная диагностика аллергии разработана для антибиотиков, нестероидных противовоспалительных лекарств, анестетиков, ряда витаминов и др. Тест длится около получаса, а 1 мл крови достаточно для проверки десяти медикаментов;
- тестирование торможения естественной эмиграции лейкоцитов (ТТЕЭЛ) – известен более 30 лет, применяется для антибиотиков, анестетиков местного действия, сульфаниламидных препаратов, ряда противовоспалительных веществ нестероидного типа. Для получения результата необходимо полтора часа. Недостатки метода – не используют при обследовании детей младше 5 лет, больных с воспалениями ротовой полости, а также при остром течении аллергических процессов.
Кожные тесты с целью диагностирования лекарственной аллергии не имеют широкого распространения, так как достоверность результатов не превышает 60%. Скарификационный метод и прик-тест отработаны лишь для ряда бета-лактамных антибиотиков. Применение данных методик недопустимо у пациентов с тяжелым течением аллергий (отек Квинке, анафилаксия и т.д.).
Аппликационные методики – максимально информативный способ диагностики аллергии при контактном дерматите. Тест проводят на увлажненной физраствором коже (участок между лопатками) при условии отсутствия на ней аллергических проявлений.
В эту область на пластырь крепят камеру с предполагаемым лекарством-аллергеном, которое контактирует с кожным покровом.
Спустя двадцать минут проверяют наличие реакции мгновенного типа, если таковая не обнаруживается, то повязку оставляют до 72 часов.
Диагностирование при помощи провокационных проб используют редко, когда результаты тщательного исследования анамнеза и лабораторные данные не установили взаимосвязь между клиническими проявлениями и лекарственным средством, а отменить препарат нет возможности. Такое тестирование проводят сугубо под наблюдением специалиста в условиях реанимационной готовности.
Противопоказания проведения провокационного тестирования:
- период обострения аллергии;
- ранее перенесенная анафилаксия;
- заболевания эндокринной, сердечной систем в тяжелой форме, а также печени и почек;
- беременность;
- возраст до 5 лет.
Диагностика аллергии провокацией на медикаменты в таблетках осуществляется подъязычной пробой, когда четвертую часть таблетированного вещества помещают пациенту под язык (можно проверить капли, нанеся их на сахар). Зуд в ротовой полости, отек, покраснение через небольшой промежуток времени укажут на положительный результат и наличие аллергии.
Еще одним провокационным способом является дозированное введение предполагаемого аллергена (начиная с малых доз) подкожно и определение реакции спустя полчаса.
Лабораторная диагностика аллергии
Лабораторная диагностика аллергии – наиболее актуальная методика, включающая:
- радиоаллергосорбентное тестирование для выявления специфического иммуноглобулина классов Е, М, G, проводимое на основе сыворотки крови;
- иммуноферментная технология обнаружения специфического иммуноглобулина классов Е, М, G с помощью сыворотки крови испытуемого;
- изучение изменения базофилов кровной сыворотки в процессе контакта с аллергеном или метод Шейли (определяет только само состояние сенсибилизации);
- реакции со стороны бласттрансформации/торможения миграции лейкоцитов.
Иммуноферментный анализ имеет ряд недостатков:
- низкая чувствительность теста (т.е. аллергия есть, а диагностика ее не выявляет);
- наоборот высокая чувствительность при низкой специфичности, что приводит к ложноположительной реакции (в результате тестирования аллергия обнаружена, но на самом деле ее нет).
Лабораторная диагностика аллергии незаменима в следующих ситуациях:
- активные поражения кожи (экзема, атопический дерматит и др.);
- усиленное аллергическое реагирование со стороны кожи, что приводит к ложноположительным или ложноотрицательным выводам (при отеке Квинке, мастоцитозе и пр.);
- невозможно применить метод кожного тестирования в результате постоянного использования противоаллергических препаратов;
- при тестировании детей и пожилых людей результаты кожных проб могут быть недостоверны из-за изменений реактивности кожного покрова (различная степень реакции на раздражитель);
- если ранее отмечалась анафилактическая реакция или состояния ее предвещающие.
К преимуществам диагностики аллергии в лабораторных условиях относят:
- безопасность в результате отсутствия контакта аллергена с организмом пациента;
- проведение исследования на любой стадии развития заболевания;
- единоразовый забор крови позволяет проверить чувствительность к большому числу аллергенов;
- результаты диагностики аллергии представлены в виде количественного и полуколичественного показателя, что помогает провести достоверную оценку степени чувствительности к аллергену.
Компьютерная диагностика аллергии
Большое распространение получила компьютерная диагностика аллергии методом Фолля.
Данное тестирование собирает информацию о частоте электрических колебаний на клеточном уровне. Нервные окончания контролируют работу всего организма по средствам электрических сигналов, поступающих в центральную нервную систему. На фиксировании данных информационного потока основан метод Фолля.
Результаты о состоянии систем организма считываются с электропунктурных точек. Технология позволяет достоверно определить функциональные изменения и подобрать каждому пациенту подходящее лекарственное средство путем индивидуального тестирования. Точность диагностики аллергии достигает 99%, если она проводится квалифицированным врачом.
Наука пребывает в постоянном движении, в результате которого появляются аппараты для диагностики аллергии. Швейцарская фирма «Phadia» разработала систему «ImmunoCap», характеризующуюся высокой точностью и качеством результатов.
Среди тест-наборов есть абсолютно уникальные, позволяющие с достоверностью до 100% выявить наличие аллергии у детей и взрослых.
В диагностический комплекс включены системы определения чувствительности к пыльце, бытовой пыли, плесени, а также методики выявления перекрестных реакций.
Японское качество подразумевает точность и надежность. Автоматический анализатор «CLA-1 TM Hitachi» незаменим для проведения метода множественной хемилюминесценции (МАСТ).
Современная и особо чувствительная технология помогает достоверно определять аллергенспецифические антитела в сыворотки крови.
Среди преимуществ аппарата отмечают: достоверность, удобство использования, возможность диагностирования перекрестных, скрытых и поливалентных аллергий.
Диагностика аллергии должна включать комплексный подход, который начинается с консультации у врача-аллерголога.
Пациенту следует вспомнить все детали развития заболевания, указать предполагаемые факторы-провокаторы, важно рассказать о подобных проблемах у близких родственников.
Врач обязательно поинтересуется об условиях быта, организации рабочего места и т.п. Только после предварительной беседы аллерголог назначает диагностический метод.
Источник: https://ilive.com.ua/health/diagnostika-allergii_105698i16115.html